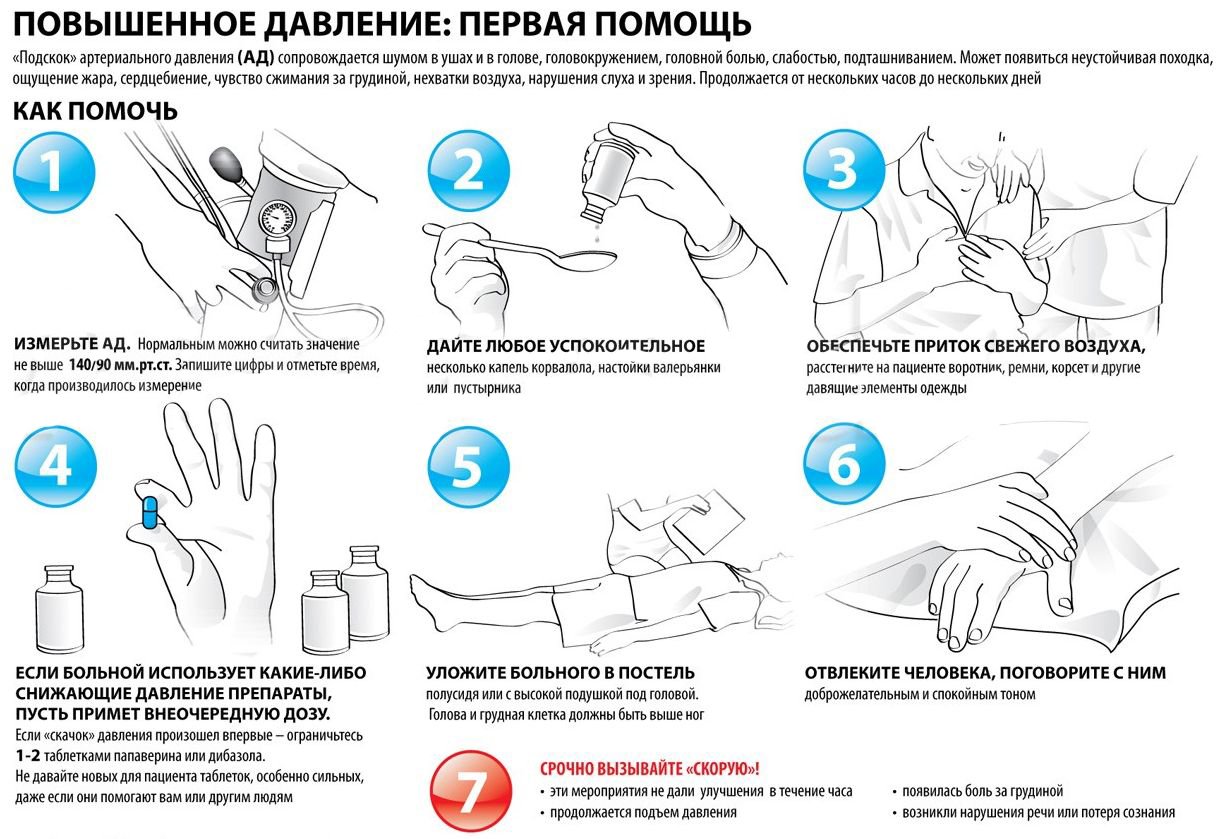
Что такое гипертонический криз и как он проявляется?
Гипертонический криз – это резкое повышение артериального давления продолжительностью от нескольких часов до нескольких дней.
Он проявляется резким ухудшением самочувствия: появлением головной боли, тошноты, рвоты, болей в области сердца. Криз часто сопровождается головокружением, мельканием «мушек», онемением языка, губ, кожи лица и рук; возможно также появление слабости в ногах.
Исходом гипертонического криза может стать инфаркт миокарда или инсульт – грозные, опасные состояния, допустить которые никак нельзя!
Факторы, провоцирующие гипертонический криз:
- Психоэмоциональное и физическое перенапряжение.
- Прекращение или нерегулярный прием гипотензивных(снижающих артериальное давление) препаратов.
- Избыточное употребление поваренной соли, жидкости.
- Злоупотребление алкоголем (пьющие люди страдают АД в 2раза чаще, чем непьющие), табакокурением (одна сигарета вызывает подъем АД до 30мм.рт.ст.).
- Избыточная масса тела (лишний килограмм веса повышает АД на 1-3мм.рт.ст.).
- Малоподвижный образ жизни.
- Изменение атмосферного давления, метеозависимость.
Оптимальное АД должно быть не более 120/80мм.рт.ст. Нормальное АД - 130/80мм.рт.ст. Пограничным считается АД – 130-139 / 80-89мм рт .ст.
Артериальное давление выше 140/90мм.рт.ст. считается артериальной гипертензией!
Что делать при внезапном подъеме АД
Если у Вас поднялось АД, окажите себе самопомощь:
- Возьмите под язык, разжуйте и рассосите до полного растворения препарат быстрого действия каптоприл (25- 50мг).
- Примите удобную позу, желательно горизонтальную.
- Через 30 мин. повторно измерьте артериальное давление. Если изменения нет, повторите прием каптоприла.
- Если АД снизилось на 20мм.рт.ст. и более, продолжите (или возобновите) назначенную врачом гипотензивную терапию.
- Давление следует снижать постепенно в течение 1 часа.
- Необходимо иметь под рукой лекарства на случай неожиданного повышения АД( например каптоприл).
- Если подъем давления чрезмерный (свыше200/100мм.рт.ст.) или сопровождается появлением загрудинных болей, усилением головных болей, или появлением слабости в конечностях, нарушением речи - вызовите на дом врача.
Но вот приступ миновал, давление удалось снизить, пациенту не угрожают осложнения, но страх и тревога не уходят… Часто человек, особенно одинокий, опасается, что после отъезда «скорой» ему вновь станет плохо, нервничает. Поэтому после криза необходимо обязательно принять любое седативное (успокаивающее) средство (корвалол, настой валерианы) и попытаться уснуть. Седативные средства помогут снять волнение и избежать бессонницы, которая сама по себе может стать толчком к новому повышению артериального давления.
Как избежать повторения гипертонического криза
Во избежание повторения гипертонического криза необходимо:
- Регулярно измерять артериальное давление.
- Регулярно принимать гипотензивные средства.
- Всегда иметь при себе препарат быстрого действия (каптоприл).
- Питаться дробно. За завтраком до работы рекомендуется съедать около 30% от общего суточного количества пищи, на второй завтрак - 20%, обед - 40%, ужин не более 10%. Ужин должен быть не позднее, чем за 2 часа до сна.
- Потреблять не более 4-5 г поваренной соли в сутки (заменяйте соль специями, не досаливайте еду в тарелке). Лучше отказаться от употребления соленых продуктов таких, как чипсы, соленые сухарики, орешки, соевый соус, копчености, консервированные продукты.
- Больше есть овощей и фруктов.
- Не переедать, особенно высококалорийной пищи (животные жиры, жирное мясо, сладости, картофель, мучные изделия).
- Знать оптимальный вес для своего возраста и пола.
- Избегать чрезмерное употребление алкогольных напитков.
- Отказаться от курения.
- Повысить повседневную физическую активность.
- Добиться снижения уровня психоэмоционального напряжения (стресса) помогут легко осваиваемые навыки психической регуляции (релаксационно – дыхательная гимнастика, аутогенная тренировка).
- Вести дневник контроля артериального давления по форме: Дата / Время суток / Артериальное давление / Пульс / Заметки
Помните! Выполнение перечисленных рекомендаций научит Вас контролировать свою болезнь и жить активной, полноценной жизнью!


 Микроспория у человека – это поражение кожных покровов и волосистой части головы. Заболевание вызывает грибковый возбудитель рода Microsporum. Развитие заболевания начинается после попадания грибка на кожные покровы с дальнейшим его внедрением в глубоко расположенные слои. Далее грибок интенсивно размножается, и если вблизи находятся волосяные луковицы, то наблюдается поражение волос.
Микроспория у человека – это поражение кожных покровов и волосистой части головы. Заболевание вызывает грибковый возбудитель рода Microsporum. Развитие заболевания начинается после попадания грибка на кожные покровы с дальнейшим его внедрением в глубоко расположенные слои. Далее грибок интенсивно размножается, и если вблизи находятся волосяные луковицы, то наблюдается поражение волос.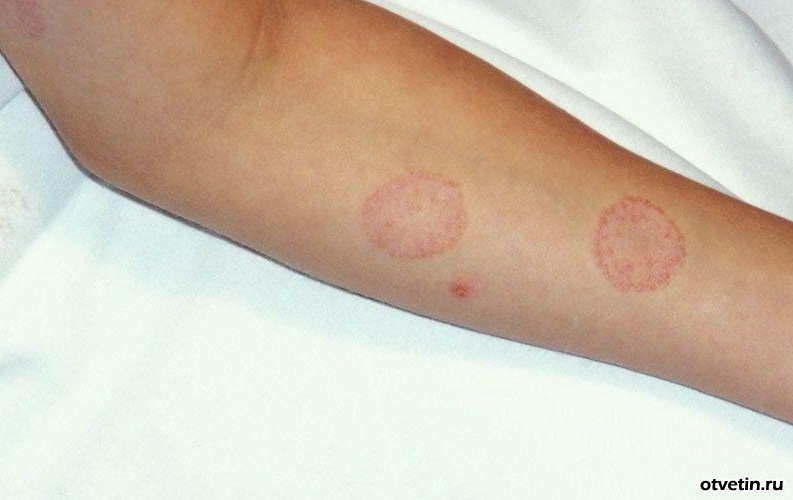 Микроспория кожных покровов характеризуется появлением в месте проникновения грибка слегка приподнятого вследствие отечности участка красного цвета с четким контуром. Далее пятно постепенно увеличивается в размерах с образованием по краю непрерывного валика, который возвышается над поверхностью кожи. Он представлен мелкими пузырьками, узелками и корочками. Разрешение процесса начинается с центра, где появляется розовый оттенок с отрубевидным шелушением. В результате очаг поражения визуально напоминает кольцо. В среднем количество подобных очагов колеблется от 1-го до 3-х. Очаги не превышают 3 см в диаметре. Наиболее частой локализацией участков поражения является шея, лицо, плечи и предплечья. Субъективно микроспория может не беспокоить человека, но иногда все же возможны ощущения небольшого зуда. Кроме того у малышей на первое место выходят яркие воспалительные проявления с минимальным шелушением. Микроспория стоп, ладоней и ногтей не часто встречаются, а их выявление не составляет труда. При заболевании страдает внешний край ногтя, который вначале приобретает вид тусклого пятна с дальнейшим появлением белой окраски. Помимо этого нарушается структура ногтя, вследствие чего он становится мягким и ломким, что ведет к разрушению.
Микроспория кожных покровов характеризуется появлением в месте проникновения грибка слегка приподнятого вследствие отечности участка красного цвета с четким контуром. Далее пятно постепенно увеличивается в размерах с образованием по краю непрерывного валика, который возвышается над поверхностью кожи. Он представлен мелкими пузырьками, узелками и корочками. Разрешение процесса начинается с центра, где появляется розовый оттенок с отрубевидным шелушением. В результате очаг поражения визуально напоминает кольцо. В среднем количество подобных очагов колеблется от 1-го до 3-х. Очаги не превышают 3 см в диаметре. Наиболее частой локализацией участков поражения является шея, лицо, плечи и предплечья. Субъективно микроспория может не беспокоить человека, но иногда все же возможны ощущения небольшого зуда. Кроме того у малышей на первое место выходят яркие воспалительные проявления с минимальным шелушением. Микроспория стоп, ладоней и ногтей не часто встречаются, а их выявление не составляет труда. При заболевании страдает внешний край ногтя, который вначале приобретает вид тусклого пятна с дальнейшим появлением белой окраски. Помимо этого нарушается структура ногтя, вследствие чего он становится мягким и ломким, что ведет к разрушению.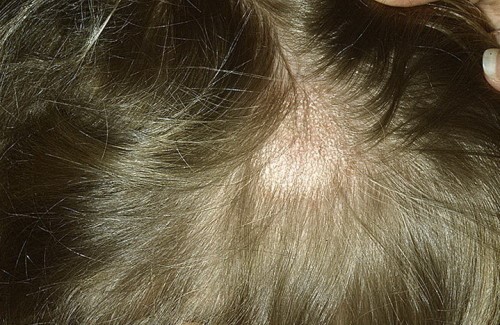 Микроскопия волосистой части головы поражает в большей степени малышей в возрасте от 5-ти до 12-ти лет, однако при наличии рыжего цвета волос грибок проявляет себя очень редко. Чаще всего характерными участками поражения грибком является височная и теменная области, в том числе макушка. В основном болезнь не проявляется более чем двумя очагами овальной или круглой формы. Их контуры достаточно четкие, а размер не превышает 5-ти см. По окружности крупного очага наблюдаются мелкие от 0,5-ти до 1,5 см в диаметре, расположенные на фоне шелушения. В начале болезни, приблизительно первые пару дней, грибок локализуется в устье луковицы волоса, формируя белую кольцевидную чешуйку, окружающую волосинку как манжеткой. По мере прогрессирования процесса, примерно через неделю микроспория поражает волос по всей длине, в результате чего он обламывается, так как становится очень хрупким. Таким образом, визуально волосы кажутся подстриженными с длиной – до 4-6-ти мм, от чего заболевание получило название «стригущий лишай». Оставшиеся волосы утрачивают свой блеск и кажутся тусклыми, так как покрываются серо-белым чехлом, сформированным из спор гриба. Кожные покровы пораженного участка становятся отечными с небольшой гиперемией, на поверхности которой располагаются мелкие чешуйки бело-серого оттенка. В случае присоединения дополнительной инфекции развивается нагноительная форма болезни. Она характеризуется наличием выраженного воспалительного процесса с формированием мягких узд синюшного и красного цвета. На их поверхности наблюдаются чешуйки, при поднятии которых выделяются гнойные массы. Подобная форма развивается при неэффективности или отсутствии полноценного лечения микроспории или при наличии серьезной сопутствующей патологии.
Микроскопия волосистой части головы поражает в большей степени малышей в возрасте от 5-ти до 12-ти лет, однако при наличии рыжего цвета волос грибок проявляет себя очень редко. Чаще всего характерными участками поражения грибком является височная и теменная области, в том числе макушка. В основном болезнь не проявляется более чем двумя очагами овальной или круглой формы. Их контуры достаточно четкие, а размер не превышает 5-ти см. По окружности крупного очага наблюдаются мелкие от 0,5-ти до 1,5 см в диаметре, расположенные на фоне шелушения. В начале болезни, приблизительно первые пару дней, грибок локализуется в устье луковицы волоса, формируя белую кольцевидную чешуйку, окружающую волосинку как манжеткой. По мере прогрессирования процесса, примерно через неделю микроспория поражает волос по всей длине, в результате чего он обламывается, так как становится очень хрупким. Таким образом, визуально волосы кажутся подстриженными с длиной – до 4-6-ти мм, от чего заболевание получило название «стригущий лишай». Оставшиеся волосы утрачивают свой блеск и кажутся тусклыми, так как покрываются серо-белым чехлом, сформированным из спор гриба. Кожные покровы пораженного участка становятся отечными с небольшой гиперемией, на поверхности которой располагаются мелкие чешуйки бело-серого оттенка. В случае присоединения дополнительной инфекции развивается нагноительная форма болезни. Она характеризуется наличием выраженного воспалительного процесса с формированием мягких узд синюшного и красного цвета. На их поверхности наблюдаются чешуйки, при поднятии которых выделяются гнойные массы. Подобная форма развивается при неэффективности или отсутствии полноценного лечения микроспории или при наличии серьезной сопутствующей патологии.

.jpg)
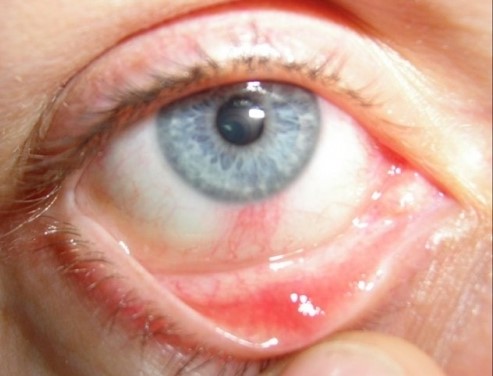 Туберкулезная инфекция, помимо легких, поражает и другие органы и ткани: кости, кожу, мочеполовую систему, кишечник и даже глаза. В настоящее время туберкулезные поражения глаз занимают 2—3-е место в структуре внелегочного туберкулеза. Частота туберкулёзных поражений среди всех заболеваний глаз, по данным разных авторов, колеблется от 1.3 до 5%. Туберкулез глаз коварен тем, что выбирает преимущественно молодых, работоспособных людей и снижает зрительные функции или приводит к их потере. Данное заболевание характеризуется длительным, нередко рецидивирующим течением процесса, разнообразием клинических проявлений, снижением зрительных функций и длительной потерей трудоспособности. Клиническое выздоровление с сохранением функции глаза не всегда бывает стойким. Даже при полной ликвидации воспаления человек нередко остается инвалидом. Поэтому очень важным вопросом является раннее выявление этого заболевания.
Туберкулезная инфекция, помимо легких, поражает и другие органы и ткани: кости, кожу, мочеполовую систему, кишечник и даже глаза. В настоящее время туберкулезные поражения глаз занимают 2—3-е место в структуре внелегочного туберкулеза. Частота туберкулёзных поражений среди всех заболеваний глаз, по данным разных авторов, колеблется от 1.3 до 5%. Туберкулез глаз коварен тем, что выбирает преимущественно молодых, работоспособных людей и снижает зрительные функции или приводит к их потере. Данное заболевание характеризуется длительным, нередко рецидивирующим течением процесса, разнообразием клинических проявлений, снижением зрительных функций и длительной потерей трудоспособности. Клиническое выздоровление с сохранением функции глаза не всегда бывает стойким. Даже при полной ликвидации воспаления человек нередко остается инвалидом. Поэтому очень важным вопросом является раннее выявление этого заболевания.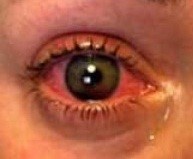 Известны три пути развития туберкулеза глаз. Первый путь, встречающийся наиболее часто, - гематогенно - лимфогенный. При гематогенной диссеминации микобактерии туберкулеза проникают в ткани глаза из любого туберкулезного очага в организме.
Известны три пути развития туберкулеза глаз. Первый путь, встречающийся наиболее часто, - гематогенно - лимфогенный. При гематогенной диссеминации микобактерии туберкулеза проникают в ткани глаза из любого туберкулезного очага в организме.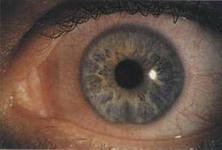 Офтальмолог может заподозрить туберкулез при длительных, не поддающихся лечению воспалительных заболеваниях глаз. Болезнь протекает скрыто. Кроме специалиста, никто не может распознать ее на ранней стадии. Микобактерия поражает на выбор конъюнктиву, склеру, роговицу, сосудистую и сетчатую оболочки. Заболевание может проявляться снижением зрения, покраснением глаз, слезотечением, светобоязнью.
Офтальмолог может заподозрить туберкулез при длительных, не поддающихся лечению воспалительных заболеваниях глаз. Болезнь протекает скрыто. Кроме специалиста, никто не может распознать ее на ранней стадии. Микобактерия поражает на выбор конъюнктиву, склеру, роговицу, сосудистую и сетчатую оболочки. Заболевание может проявляться снижением зрения, покраснением глаз, слезотечением, светобоязнью..jpg) Трансмиссивные болезни (лат. transmissio – перенесение на других) –заразные болезни человека и животных, возбудители которых передаются кровососущими членистоногими (насекомыми и клещами).
Трансмиссивные болезни (лат. transmissio – перенесение на других) –заразные болезни человека и животных, возбудители которых передаются кровососущими членистоногими (насекомыми и клещами).
 (1).jpg)
 (1).jpg)
 (1).jpg)


